


1900年、オーストリアの病理学者カール・ラントシュタイナーが血液型を発見し、輸血医療の道を拓きました。以来、輸血は医療の最も基本的な治療手段の一つとして普及しています。しかし輸血に必要な血液は保存法などについて進歩がみられるものの、依然として献血に頼っているのが現状です。
それから100年以上を経た現在、東京大学と京都大学の研究成果として、iPS細胞から血小板を産生する技術の開発に成功しました。輸血に必要な血小板の安定供給を実現するこの技術革新は、まさに医療現場が100年以上待ち望んだ「第2のイノベーション」といえるものです。
iPS細胞
私たちメガカリオンは、この技術の臨床への応用をめざし、iPS細胞由来の血小板製剤の実用化を実現するために設立されました。国内外のアカデミア研究機関や企業と連携しながら、安全な血小板製剤を安定供給する生産技術を確立し、輸血医療「第2のイノベーション」を実現し、日本と世界の医療インフラの進展に貢献します。

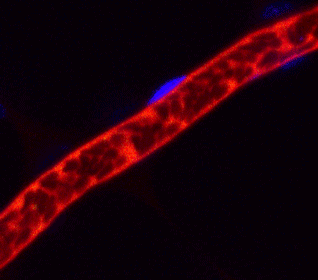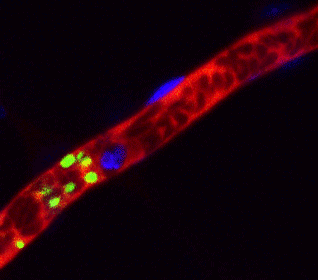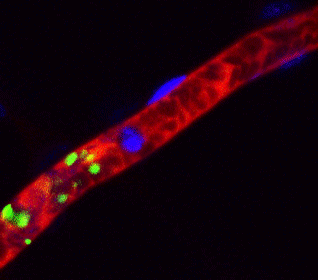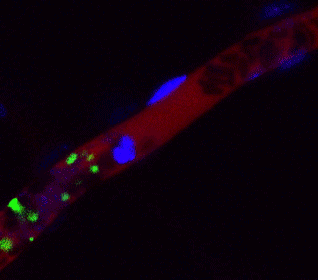
ヒトiPS細胞から作成した血小板(緑色)がマウス血管内(赤色)で止血に働いている様子
血小板は血液製剤の主成分で、血管が損傷したときに集まり出血を止める重要な役割を担います。
とくに手術では大量に必要とされ、医療機関では欠かせないインフラ的な存在ですが、冷凍保存は不可能で、常温の保存期間はわずか4日程度です。

赤血球にはA型、B型、AB型、O型などの血液型がありますが、 血小板にはヒト白血球抗原(HLA:Human Leucocyte Antigen)と言われる抗原が発現しています。繰り返し輸血が必要な患者さんの一部は、自己と異なるHLAに対して抗体を産生してしまうため、患者さんのHLA型に適合する血小板の輸血が必要になります。患者さんのHLA型が稀なタイプの場合、適合するドナーからの継続した血小板の確保が困難な場合があります。
また、現在研究が進む再生医療等製品の中でも、血小板製剤は非常に大量の細胞を必要とします。例えば網膜色素上皮細胞が約25万個、ドーパミン産生細胞が約240万個、心筋細胞が約1億個を使用するのに対して、血小板製剤は2000億~3000億個の細胞数が必要で、しかも継続的に輸血する場合は、その回数分の細胞数が求められます。
こうした背景から、どのようなHLA型の患者さんにも輸血可能な、ユニバーサル血小板製剤の大量生産を可能にする当社の研究には、医療現場から大きな期待がかけられています。
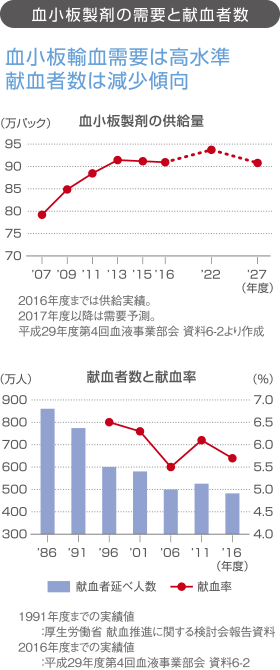
必要献血者(献血を必要とする人)の約86%は50歳以上といわれています。
一方で献血が可能な年齢は女性で55歳未満、男性で69歳未満で、高齢化によって今後、ますます血小板製剤の需要に対して献血者数が不足すると推計されます。
